01
TDM結果解讀原則
治療藥物監測(therapeutic drug monitoring,TDM)是指 TDM 是指通過測定患者體內的藥物暴露、藥理標志物或藥效指標,利用定量藥理模型,以藥物治療窗為基準,制訂適合患者的個體化給藥方案。其核心是個體化藥物治療。TDM 工作內容主要包括藥物(及其活性代謝物暴露、藥理標志物、藥效學指標)檢測、定量計算、臨床干預三部分[1]。在臨床實踐中,TDM 結果解讀是指解讀人員結合患者個體情況(包括人口學數據、生理病理特征、臨床特殊診療操作、用藥情況、依從性、遺傳學信息、生活及飲食習慣等),分析與解讀檢測結果,實施定量計算,為臨床干預提供建議,最終實現臨床個體化用藥。
TDM 的實施不僅提供檢測數據結果,更重要的是通過科學解讀檢測數據以提出合理的藥物治療建議,保障患者用藥安全、有效、經濟和適宜[3-4]。目前,由于 TDM 結果解讀尚缺乏科學統一的規則,導致解讀主體和權責不明確、解讀流程不規范、解讀內容不統一,甚至部分醫療機構沒有對TDM 報告進行必要的解讀。為推動醫療機構開展 TDM 結果解讀工作,多個國家級學會聯合推出《治療藥物監測(TDM)結果解讀專家共識》。
02
TDM結果解讀建議
(一)檢測結果不在目標治療范圍內,且出現或很可能出現臨床療效不佳或不良反應時;
(二)檢測結果在目標治療范圍內,但臨床療效不佳或出現不良反應時;
(三)需要通過遺傳標志物檢測來指導臨床用藥時;
(四)其他情況,如臨床實踐者提出解讀需求時。
03
TDM結果解讀流程
TDM?結果解讀基本流程包括患者信息重整、監測結果分析、提出推薦意見、出具解讀報告等過程。

04
TDM結果報告模板
共識中“建議重點解讀的情況”建議出具規范化的TDM解讀報告,報告內容應包括患者基本信 息、監測結果、解讀原因、結果分析與推薦意見等,解讀報告模板可參見下表。其他非重點解讀情況 及解讀報告發放形式視各家醫療機構實際情況而定。
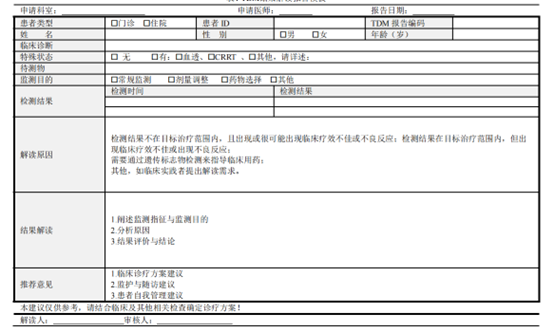
05
TDM項目頻次與范圍
藥物 | 檢測方法 |
地高辛 | 1:達穩態時間,腎功能正常的患者一般開始給藥5-7日后達到穩態血藥濃度,而腎功能受損的患者則必須在給藥后2-3周采血才能達到穩態血藥濃度; |
萬古霉素 | 1:采血時間點與采血類型:達到穩態濃度后,,在下一次給藥前半小時內采集靜脈血3-5ml,進行治療藥物濃度監測。 2:監測頻率:使用萬古霉素3-5日應至少1次。但接受短期治療(<5日)或低劑量治療(目標谷濃度<15mg/l)的患者不建議常規測定。血流動力學穩定的患者推薦每周監測1次,血流動力學不穩定的患者推薦密切監測。 |
伏立康唑 | 1:采血時間點:伏立康唑在負荷劑量下2日可達到穩態,但未給予負荷劑量時則需要5-7日。建議在用藥后3-5日(負荷劑量)采血。 |
利奈唑胺 | 采血時間點:利奈唑胺的半衰期較短,達穩態時間較快。研究中發現第3日藥物濃度與安全性相關,因此建議在用藥后第三日進行血藥濃度監測; |
卡馬西平 | 1:采血時間點:固定劑量服藥1周后的清晨服藥前采血,監測穩態谷濃度。 2:監測頻率:急性期每1-2周測定1次,維持治療期每1-3月測定1次。當出現以下情形時應及時監測:(1)合用可影響卡馬西平的藥物時應監測學藥濃度;(2)出現任何懷疑為藥物濃度過高引起的不良反應時應該立即監測;(3)患者院外固定劑量治療而療效下降時應該監測;(4)懷疑患者吞服大量藥物時應立即監測。 |
丙戊酸 | 1:采血時間點:固定劑量服藥1周后清晨服藥前采血,監測穩態谷濃度; |
苯妥英 | 1:采血時間點:患者服用苯妥英鈉治療15日(待血藥濃度達穩態)后于清晨當日服藥前采血; |
總利培酮 | 1:采血時間點:監測穩態谷濃度。口服制劑服用臨床常規劑量達到固定劑量后4-5日,末次服藥后12-14小時采血;長效針劑在注射后4-6周。 |
環孢霉素 | 1:采血時間點:給藥前C0;給藥后2小C2,C2可能與排斥反應的預防有關;C6可能與毒性有關。 |
他克莫司 | 1:采血時間點:應在下一次劑量前抽血檢測; |
霉酚酸 | 1:采血時間點:一般為穩態時的谷濃度; |
甲氨蝶呤 | 1:采血時間點:一般為24小時,48小時和72小時,但24小時給藥方案的初始采血點為給藥結束后36小時或開始給藥后42小時。 |
五氟尿嘧啶 | 1:采血時間點:采血時間為氟尿嘧啶靜脈滴注開始后(24±6)小時,并應準確記錄靜脈滴注開始,結束及采血時間。 |
紫杉醇 | 1:采血時間點:靜脈輸注后(24±6)小時; |
茶堿 | 1:采血時間點:靜脈滴注30分鐘,給藥結束30分鐘取血測定峰濃度。持續靜脈滴注16-24小時后測定穩態血藥濃度。普通片口服后2小時取血測定峰濃度,血藥濃度達穩態(一般是5個半衰期左右)時再次給藥前取血測定谷濃度。 |
06
TDM監測分析結果
解讀人員應首先排除因給藥方式及時間不適宜、采樣方式及時間不適宜、樣品保存與轉運不當、 實驗室檢測等因素導致的檢測結果異常后,利用藥代動力學、藥效學、臨床藥物治療學、遺傳藥理學等知識,結合不同的檢測方法,綜合分析產生該結果的原因;同時評估該結果對藥物治療效果、安全性及用藥依從性等方面的影響。監測結果分析應包括但不限于:?
闡述監測指征與監測目的
應根據最新指南、共識或藥品說明書等并結合患者的臨床診斷、 臨床指征、用藥情況及不良反應等情況,闡述監測指征與目的。?
分析原因
結合患者的現有治療方案、合并用藥、依從性、肝腎功能、飲食、遺傳學特征等,綜合分析可能導致該結果的原因。?
結果評價
結合監測目的,監測結果、原因分析等評價患者用藥安全性、有效性或依從性等情況. 當出現疑難病例時,建議根據需要組織相關專業的臨床醫師等治療團隊進行多學科討論。
參考文獻:
治療藥物監測結果解讀專家共識[J].中國醫院藥學雜志,2020,40(23):2389-2395.DOI:10.13286/j.1001-5213.2020.23.01.
相關推薦






